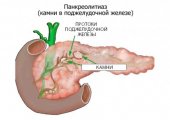
Что такое инсулинома поджелудочной железы
Инсулинома поджелудочной железы — это активная гормональная опухоль, которая синтезирует инсулин в избыточном количестве. Этот процесс приводит к развитию гипогликемии. У больного возникают приступы, вызывающие дрожь тела, появление холодного пота. Пациент жалуется на голод. У него развивается тахикардия, появляется страх, начинаются зрительные и речевые нарушения, изменяется поведение. Тяжелые случаи таких поражений приводят к развитию судорог, а в некоторых случаях человек впадает в коматозное состояние. Лечение этого недуга производится хирургическими методами.
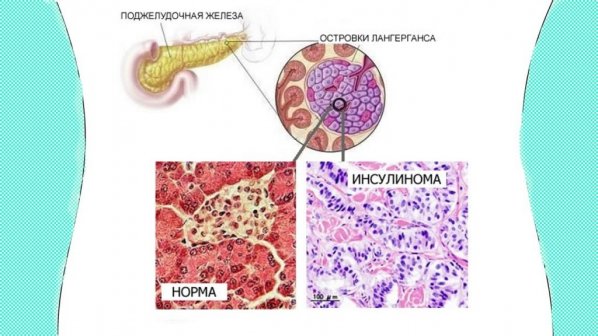
Признаки заболевания
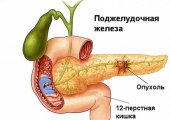
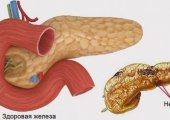
Врачи называют так доброкачественную или злокачественную опухоль, обладающую самостоятельной гормональной активностью. Обычно она имеет характер мелких (островных) вкраплений. Ее воздействие приводит к резкому увеличению производства избыточного инсулина, а это грозит больному возникновением симптомов гипогликемического синдрома.
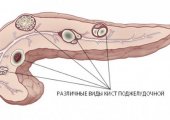
Признаки инсулиномы чаще всего выявляются у людей от 40 до 60 лет. У детей это заболевание практически не встречается. Опухоль располагается в поджелудочной железе, причем новообразование может появиться в любой части органа. Иногда инсулинома развивается на стенке желудка, сальнике или 12-перстной кишке. В некоторых случаях новообразование появляется на вратах селезенки или поражает печень. Обычно размер опухоли не превышает 15–20 мм. Чаще всего у людей появляется доброкачественное новообразование (80% случаев). Из злокачественных видов новообразований от 5 до 10% практически не лечатся, что приводит к летальному исходу для больного. Врачи могут продлить ему жизнь на срок от 1 до 1,5 лет при помощи лекарственных препаратов, но больной все равно погибает.
При своевременном обращении к врачу на ранней стадии заболевания пациент может полностью поправить свое здоровье.
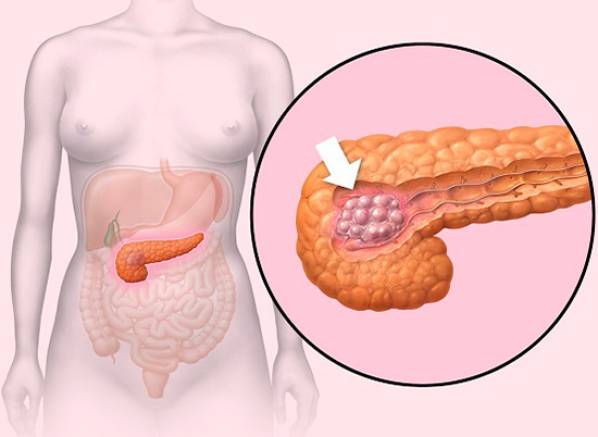
Факторы, приводящие к болезни
Причины развития этого недуга обусловлены появлением признаков гипогликемии из-за неконтролируемого синтеза избытка инсулина b клетками.
Если человек здоров, то любое падение уровня глюкозы в кровяной плазме приводит к уменьшению синтеза инсулина и ограничению его подачи в кровь. При возникновении новообразования на основе указанных клеточных структур регуляция процесса нарушается, что и приводит к развитию гипогликемического синдрома.
Самыми чувствительными к этому процессу оказываются клетки головного мозга, так как они получают энергию в процессе расщепления глюкозы. Поэтому появление опухоли может послужить толчком для возникновения гликопении в нейронах мозга. Если такое состояние продолжается длительный период, то на разных участках центральной нервной системы человека начинаются дистрофические изменения.
Причины ухудшения состояния больного в этот период — выброс в кровь гормонов типа кортизона, норадреналина и других веществ. Обе указанные выше причины формирования недуга дополняют друг друга. Они ярко проявляются у пациентов со злокачественной опухолью.
Во время приступа у человека может развиться инфаркт миокарда. Это происходит из-за быстрого нарушения кровообращения в сердечной мышце. Иногда у человек развиваются поражения нервной системы (например, афазия, гемиплегия), которые врачи вначале принимают за симптоматику ОНМК.
Признаки появления опухоли
Основные симптомы недуга следующие:
- Появление чередующихся фаз нормального состояния человека и клинических, ярко выраженных приступов гликемии или высокого содержания адреналина в крови.
- Быстрое ожирение больного и увеличенный аппетит.
Острый тип гипогликемического приступа развивается из-за появления большого количества инсулина, который не выводится из организма. При этом поражение перекидывается на клетки головного мозга. Симптомы этого явления следующие:
- Приступ обычно проявляет себя утром, когда человек еще не успел поесть.
- Возможно появление приступа при длительном воздержании от пищи, при этом резко падает количество глюкозы в крови больного.
Если болезнь поразила нейроны головного мозга, то симптомы следующие:
- У пациента фиксируются различные психиатрические или неврологические нарушения.
- Человек жалуется на сильную головную боль.
- У пациента может фиксироваться спутанность сознания.
- Возможны симптомы атаксии или мышечной слабости.

Иногда при инсулиноме наблюдается развитие гипогликемического приступа на фоне следующих симптомов:
- Возбужденное состояние психомоторных функций.
- Множественные галлюцинации.
- Бессвязная речь, выкрики.
- Сильная агрессия или эйфория.
- Обильный холодный пот, дрожь от страха.
- Иногда фиксируются эпилептические припадки, больной может потерять сознание, впасть в коматозное состояние.
- После снятия приступа вливанием глюкозы пациент практически ничего не помнит.
Если болезнь имеет хронический характер, то у человека нарушается нормальное функционирование клеток головного мозга, поражается периферическая часть нервной системы. При этом фазы нормального состояния становятся короче.
В моменты между приступами врачи фиксируют у пациента симптомы миалгии, у него может пострадать зрение, ухудшается память, возникает апатия. После хирургического вмешательства у больного фиксируется снижение интеллектуальных способностей, может развиться энцефалопатия, а это приводит к потере профессиональных навыков и ухудшает социальный статус человека. Если болен мужчина, то у него может появиться симптоматика импотенции.
Методы диагностики заболевания
Обследование больного, установление причин появления недуга, дифференцирование болезни от других заболеваний проводится лабораторными тестами. Применяются инструментальные методики обследования, взятие функциональных проб.
Часто используется проба с голоданием, которая провоцирует у больного приступ гипогликемии. Это вызывает резкое понижение количества глюкозы в крови, развиваются различные нервно-психические проявления. Такой приступ врачи прерывают вливанием глюкозы в кровь больного или заставляют его съесть сладкую пищу (кусок сахара, конфету и т. д.).
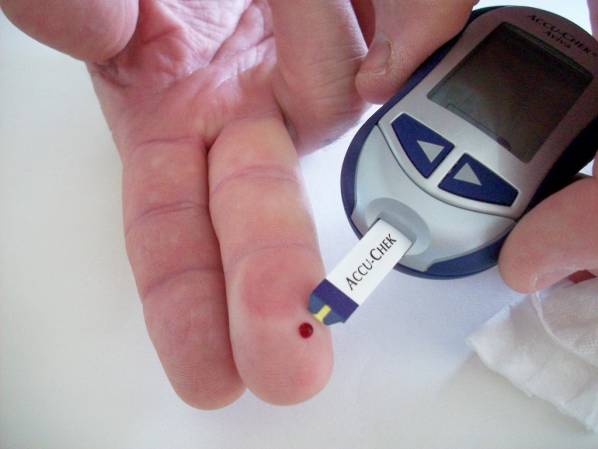
Для провоцирования приступа пациенту вводят экзогенный инсулин. В крови больного показатели глюкозы находятся на самом низком уровне, но повышается содержание С-пептидов. Одновременно резко поднимается количество эндогенного инсулина, уровень которого превышает аналогичный параметр в крови здорового человека. В таких случаях соотношение инсулина и глюкозы у пациента может превысить 0,4, что показывает на наличие недуга.
Если указанные провокационные тесты дали положительный результат, то больно посылают на УЗИ брюшной полости и поджелудочной железы. Проводится МРТ этих органов. Иногда приходится делать селективную ангиографию для взятия крови из портальной вены. Для уточнения диагноза возможно проведение лапароскопической диагностики поджелудочной железы. В некоторых медицинских центрах проводится интраоперационная ультрасонография, которая позволяет довольно точно выявить местонахождение новообразования.
Врачи должны уметь дифференцировать описываемый недуг от алкогольной или лекарственной гипогликемии, надпочечной недостаточности или рака надпочечных структур и других похожих состояний. Диагностирование должны проводить опытные специалисты.
Терапия и прогнозы
После постановки точного диагноза назначается хирургическая операция, так как на современном этапе развития медицины лечение другим методами нецелесообразно. Объем предстоящей операции зависит от местонахождения новообразования и его размеров. Опухоль может быть удалена различными хирургическими методами.
Чаще всего используется энуклеация новообразования, или врачи применяют разные способы резекции частей поджелудочной железы. Если требуется, то орган удаляют целиком. Во время операции за эффективностью действий хирурги наблюдают с помощью аппаратуры для измерения динамическим способом уровня глюкозы в крови пациента.
Если опухоль имеет большие размеры, и оперировать человека нельзя, то больного переводят на поддержание его удовлетворительного состояния при помощи различных медикаментозных средств. Прописывается употребление препаратов, содержащих адреналин, глюкокортикоиды, глюкагон и другие препараты с похожим действием.
Если при диагностике установлена злокачественность новообразования, то может быть применена химиотерапия. Для ее проведения применяется 5-фторурацил, Стрептозотоцин и другие средства.
После проведения операции могут возникнуть различные осложнения. Чаще всего у пациента развивается панкреатит, возможно появление свищей на оперированном органе. У некоторых людей после операции появляется абсцесс на брюшной полости или развивается перитонит. Возможен некроз тканей самой поджелудочной железы.
Если больной вовремя попал в медицинское учреждение, то лечение бывает эффективным, и человек выздоравливает после оперативного вмешательства. По статистике выздоравливает от 65 до 79% больных. При ранней диагностике и последующей операции удается остановить регресс клеток головного мозга, вернуть человека к нормальной жизни.
Летальный исход при хирургическом вмешательстве составляет около 10%, так как пока не найдены методы борьбы со злокачественными опухолями. Люди с таким типом новообразований после операции проживают не более 4–5 лет, а выживаемость на протяжении 2 лет после курса терапии не превышает 58%.
Рецидив заболевания проявляется в 4% от всех случаев лечения болезни. Если у человека это заболевание в анамнезе, то его ставят на учет в диспансер у невролога и эндокринолога.