Симптомы и лечение хронического панкреатита у взрослых
Хронический панкреатит — прогрессирующая патология поджелудочной железы, выражающаяся в ее деструктивном поражении. Течение болезни приводит к стойкому нарушению внутри- и внешнесекреторной способности железы. Хронический панкреатит выявляется у 5–10% лиц, страдающих заболеваниями пищеварительного тракта. В последние годы гастроэнтерологи отмечают тревожную тенденцию к «омоложению» хронического панкреатита — пик заболеваемости приходится на возраст 30–35 лет, хотя раньше в группе риска были лица старше 40–55 лет.
Мужчины заболевают хроническим панкреатитом чаще, чем женщины. У представителей мужского пола лидирует алкогольная форма хронического воспаления железы. Опасность болезни кроется в повышенном риске зарождения злокачественных новообразований в поджелудочной.
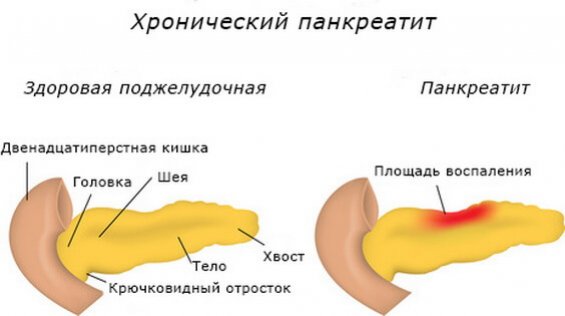
Этиология и особенности классификации
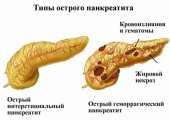
Поджелудочная железа — крупный орган в ЖКТ, продуцирующий до 700 мл панкреатического секрета за сутки. Адекватность секреторной способности напрямую зависит от образа жизни и рациона питания. В случае частых погрешностей в питании (жирная еда в большом объеме, прием спиртного) и действии прочих негативных факторов деятельность железы по выработке пищеварительных ферментов замедляется. Длительное снижение секреторной функции провоцирует застой панкреатического сока с его преждевременной активизацией непосредственно в тканях поджелудочной. В итоге возникает сбой в процессе пищеварения, развивается острый панкреатит. При отсутствии лечения и продолжительности патологического процесса свыше 6 месяцев острая форма переходит в хроническое воспаление.
Характерная особенность хронического воспаления связана с необратимыми дегенеративными процессами в паринхематозном слое железы. Паринхема сморщивается, местами перерождаясь в участки из фиброзных клеток. На хронизацию панкреатита максимально достоверно указывает развитие стриктуры протоков поджелудочной и появление камней в протоках или теле железы.
В гастроэнтерологической практике заслуживает внимания следующая классификация недуга:
- по механизму развития — первичный (от алкогольной интоксикации, прочие токсические панкреатиты), вторичный (билиарный);
- по особенностям клинических проявлений — болевой панкреатит постоянного и рецидивирующего характера; псевдотуморозный (сочетающий признаки воспалительного и онкологического процессов одновременно); латентный (без ярких проявлений, со смазанной симптоматикой); сочетанный (умеренное проявление нескольких симптомов патологии);
- по особенностям морфологических преобразований в тканях поджелудочной — хронические панкреатиты с кальцифицирующим, обструктивным, инфильтративно-фиброзным и фиброзно-склеротическим течением;
- по типу функциональных расстройств в деятельности поджелудочной железы — хронический панкреатит по гипоферментному и гиперферментному типу; обтурационный, дуктулярный типы.
Панкреатит развивается постепенно, проходя несколько этапов:
- начальный — длится от 1 до 5 лет от момента начала воспалительных изменений в поджелудочной;
- этап развития основной клинической картины — продолжается от 5 до 10 лет, в этом периоде поджелудочная железа претерпевает дистрофические и дегенеративные изменения;
- стихание выраженного воспалительного процесса — развивается через 7–15 лет от начала болезни; стихание возникает в 2-х вариантах: в виде адаптации больного к недугу, либо появления серьезных осложнений в виде кист и новообразований.
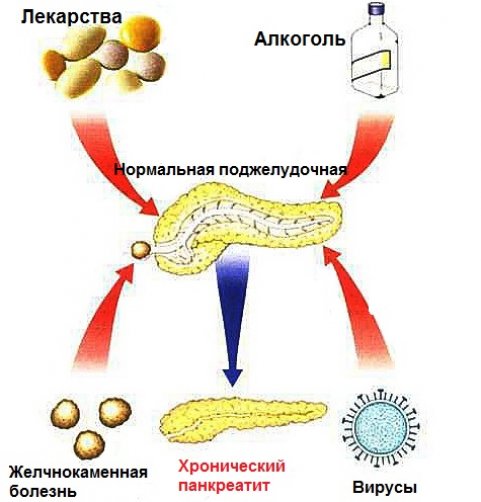
Причины
Причины возникновения хронического воспаления поджелудочной обширны и обусловлены как факторами экзогенного характера, так и внутренними патологиями и дисфункциями в работе органов. Распространенные причины хронического панкреатита по внешней природе происхождения:
- систематический прием спиртного — для старта развития патологии достаточно принимать не более 80 мл этилового спирта ежедневно на протяжении 10–12 лет; ускорить процесс хронизации панкреатита может злоупотребление белковой пищей и курение;
- травмирование поджелудочной железы на фоне хирургического вмешательства, тупых травм брюшины, проникающих ранений;
- отравления разного происхождения, включая алкогольные, пищевые, химические, паразитарные интоксикации; даже систематический прием в пищу овощей и фруктов, содержащих пестициды, может спровоцировать воспаление в поджелудочной;
- неправильное питание и переедание вызывает дисбаланс в жировом метаболизме, как следствие — панкреатические ферменты вырабатываются в избытке, повышая риск развития катаральных процессов;
- медикаментозная терапия определенными лекарствами может негативно повлиять на деятельность поджелудочной; риск развития хронического воспаления органа возможен при длительном приеме сульфаниламидов, антибиотиков, глюкокортикостероидов, эстрогенов, иммуносупрессоров, диуретиков и НПВС.
Эндогенными причинами развития хронического панкреатита выступают:
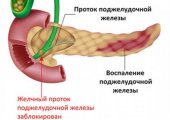
- патологии желчного пузыря и протоков — при образовашейся непроходимости желчевыводящих путей возникает обратный заброс секрета, в тканях поджелудочной развивается патологическая химическая реакция, в ходе которой ферментативные вещества отрицательно влияют на железу, переваривая ее; процесс кровоснабжения замедляется, орган отекает с образованием внутренних локальных кровоизлияний;
- патологии желудка и ДПК, связанные с забросом содержимого тонкого кишечника в протоки поджелудочной, могут провоцировать мощное воспаление; ведущая роль отводится гастритам и язвенной болезни желудка — они вызывают недостаточность сфинктера Одди, отвечающего за связь железы и начального отдела ДПК;
- замедление общего процесса кровообращения, вызванное скачками артериального давления, атеросклерозом, сахарным диабетом, негативно влияет на кровоснабжение железы, из-за чего нарушается питание тканей и формируется воспаление; во время беременности по этой причине часто возникает рецидив хронического панкреатита у женщин, все беременные входят в зону риска по развитию недуга;
- склонность к аллергическим реакциям иногда вызывает некоторые формы хронического воспаления — в организме при аллергии начинается активная выработка антител с аутоагрессивной направленностью, органом-мишенью может стать поджелудочная железа;
- инфекционные заболевания (вирусные, бактериальные, включая кишечные инфекции) — ветрянка, эпидемический паротит, дизентерия, гепатиты — способны дать старт хроническому воспалению поджелудочной железы;
- генетически обусловленная предрасположенность, продуцирующая старт возникновения болезни с раннего возраста.
Данные статистики по распространенности причин недуга утверждают, что свыше 40% лиц с диагнозом «хронический панкреатит» имеют алкогольную зависимость. У 30% больных — отягощенный анамнез в виде холецистита и камней в желчном пузыре. Лица с избыточным весом составляют не больше 20% от всех больных. Самые редкие причины хронического воспаления поджелудочной — наличие генетических проблем, отравления и травмы — по 5% заболевших на каждый фактор.
Симптомы
На первоначальных стадиях болезни патологические процессы протекают вяло, часто без проявлений. Первый клинически значимый рецидив хронического панкреатита возникает, когда дистрофия и регрессивные процессы в поджелудочной железе значительны. Симптомы хронического панкреатита включают не только клинику мощного воспаления, но и проявления интоксикации из-за попадания ферментов в общий кровоток.
Типичные признаки хронического панкреатита:
- интенсивные боли (болевые атаки) носят режущий или тупой характер, длятся регулярно или в форме приступов; иногда боль способна ввести больного в шоковое состояние; боль при панкреатите хронического течения локализуется в зависимости от пораженного отдела железы — если болевые ощущения носят разлитой по всей брюшине и пояснице характер, поражен весь орган полностью; при поражении хвостовой части или головки отмечается иррадиация в сердечную область, эпигастрий или правый бок;
- подъем температуры и скачки артериального давления напрямую связаны с интоксикационными процессами, подъем температуры до 38–39 °C свидетельствует об интенсивном поражении с возможным бактериальным осложнением или образованием абсцессов; перепады давления происходят в короткий временной интервал и ухудшают общее состояние;
- изменение внешнего вида больного — лицо приобретает страдальческий вид, глаза западают, черты лица становятся заостренными; меняется цвет кожи на бледно-серый с землистым оттенком; в районе грудной клетки и живота могут появиться мелкие красные пятна («красные капли»);
- развитие обтурационной желтухи (при закупорке желчевыводящего протока) с пожелтением кожи и глазных склер;
- мучительная рвота, причем после эпизода рвоты облегчение не наступает; рвотные массы состоят из непереваренной пищи с примесью желчи;
- приступы тошноты и икоты в сочетании с отрыжкой воздухом, дополнительно может появиться сухость в ротовой полости;
- расстройство стула может проявляться в виде запоров или диареи: многократный жидкий стул в виде пенистой зловонной массы с обилием слизи типичен для рецидива болезни; запоры с метеоризмом и вздутием живота характерны для начальных стадий хронизации недуга;
- отсутствие аппетита и потеря веса из-за невозможности полноценного усвоения питательных веществ.
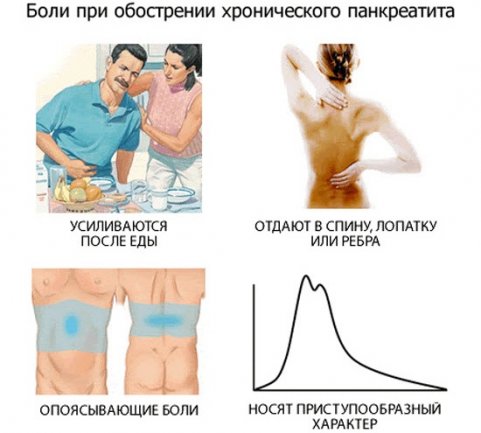
Хронический панкреатит у взрослых может протекать с явным доминированием одного или нескольких признаков. У некоторых течение болезни полностью бессимптомное — человек несколько лет не подозревает о наличии воспаления. У прочей категории лиц хроническая форма панкреатита проявляется только диспепсией с частыми поносами и исхуданием. Воспаление по болевому типу связано с частыми приступами резких болей после погрешностей в питании и приема алкоголя. Редко симптоматика имеет картину псевдоопухолевого воспаления с признаками рака и одновременным пожелтением кожи и глазных склер.
Обследование
Диагностика хронического панкреатита включает обширный перечень лабораторных и инструментальных исследований. Тактику полноценного обследования определяет гастроэнтеролог. Для окончательной постановки диагноза достаточно подтвердить основные признаки: характерный анамнез (приступы боли, прием спиртного), ферментативная недостаточность, патологические изменения поджелудочной железы.
Среди лабораторных анализов первостепенное значение для выявления хронического воспаления поджелудочной отводят:
- копрологическому исследованию кала, позволяющему выявить степень ферментативной недостаточности; при наличии хронического воспаления в каловых массах повышено содержание нейтрального жира, клетчатки, крахмальных зерен, мышечных волокон;
- биохимии крови, показывающей увеличение активности амилазы, липазы, трипсина;
- общего анализа крови для определения интенсивности неспецифического воспаления по показаниям СОЭ, лейкоцитозу.
Инструментальная диагностика необходима для выявления размеров пораженного органа, исследования структуры паринхемы, оценки состояния прочих органов пищеварительного тракта. В рамках обследования проводят сонографию органов брюшинной полости, КТ и МРТ. Максимальную информативность дает метод эндоскопической ультрасонографии, позволяющий подробно изучить структуру тканей поджелудочной изнутри. В случае необходимости выявления способности органа синтезировать тот или иной фермент, организуют проведение функциональных тестов со специфическими стимуляторами.
Дифференциальная диагностика
Типичные признаки хронического панкреатита схожи с клиникой «острого живота». При первичном обследовании важно отличить патологию от острых хирургических состояний, связанных с поражением прочих органов брюшины.
- Прободная язва желудка или кишечника. При прободении боль носит резкий, внезапный характер («кинжальная» боль), а передняя часть живота приобретает «доскообразную» форму. Рвота появляется редко. А при рецидиве хронического воспаления поджелудочной боль постоянная и умеренная, напряжение брюшных мышц не типично. Окончательный диагноз помогает установить обзорная рентгенография и эхография.
- Обострение холецистита. Провести дифференциацию между патологиями сложно — часто хронический панкреатит сопутствует воспалению желчного пузыря. Но спецификой боли при холецистите выступает ее иррадиация в правое плечо. По результатам УЗИ можно дополнительно определить воспаленный очаг.
- Необходимость кишечника в острой форме. Ведущим разграничивающим симптомом выступает боль. При непроходимости она интенсивная, в виде схваток.
- Инфаркт миокарда. Дифференциация не составляет труда — данные электрокардиографии укажут на некроз участка сердечной мышцы.
Терапия
Лечение хронического панкреатита организуется в зависимости от тяжести воспаления. Легкие формы подлежат лечению в амбулаторном режиме под постоянным контролем гастроэнтеролога и терапевта. Лечение в стадионе подразделяют на консервативное и хирургическое. Ведущие цели терапии:
- ликвидация негативных факторов (спиртное, соматические болезни);
- купирование болевого синдрома;
- устранение ферментативной недостаточности;
- восстановление тканей железы и паринхемы;
- лечение прочих дисфункций ЖКТ.

Главная цель медикаментозной терапии направлена на снижение или полную ликвидацию прогрессирования хронического панкреатита, включая борьбу с осложнениями. Исходя из типа воспаления, общего состояния больного, лекарственная терапия может включать:
- ферменты на основе панкреатина (Пангрол, Микразим, Фестал, Креон) — прием панкреатина необходим для нормализации секреторных функций поджелудочной железы; курсовой прием препаратов помогает уменьшить боль, улучшить усвоение питательных веществ, наладить стул, купировать диспепсический синдром;
- обезболивающие препараты и спазмолитики благодаря способности снижать тонус и напряжение мышц незаменимы при любых стадиях болезни; быстрый и продолжительный эффект оказывают препараты на основе дротаверина и папаверина; при неэффективности спазмолитиков назначают анальгетики и НПВС — Нимесулид, Найз, Вольтарен, Мелоксикам;
- наркотические анальгетики — при рецидиве хронического панкреатита и приступах нетерпимой боли (Трамадол, Седальгин-нео);
- средства для борьбы с интоксикацией — Рингер, Гемодез-Н, физраствор для внутривенного вливания;
- ингибиторы протонной помпы и Н2-антагонисты (Омез, Пантопразол) — при сниженной кислотности в пищеварительном тракте;
- витаминотерапия (изопреноиды А, Е, D) и среднецепочные триглицериды — в целях корректировки дефицита питательных веществ.
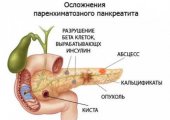
Для лечения осложненных форм хронического воспаления поджелудочной (гнойные абсцессы, кисты, флегмона) показано оперативное вмешательство. В число неоспоримых показаний к операции входят осложнения, опасные для жизни пациента — закупорка протоков и некроз железы, склеротические процессы, стеноз сфинктера Одди, критическое состояние больного при неэффективности консервативного лечения.
Виды хирургических операций при хроническом течении панкреатита:
- сфинктеротомия показана при обтурации или сдавливании сфинктера Одди;
- иссечение конкрементов в протоках органа;
- вскрытие патологических очагов (кистозных полостей, абсцессов с гнойным экссудатом) с последующим дренированием и санацией;
- панкрэктомия — удаление пораженных участков или всей поджелудочной железы полностью;
- иссечение желчного пузыря при наличии осложнений от центрального желчевыводящего протока;
- вирсунгодуоденостомия — техника воссоздания дополнительных каналов для оттока желчи с целью снятия нагрузки с протоков поджелудочной.
Тактика действий во время приступа
Обострение хронического панкреатита, или приступ — опасное для жизни состояние, требующее немедленной госпитализации, иначе велик риск летального исхода от болевого шока и интоксикации. При обострении боль не прекращается, что связано с обилием нервных волокон в поджелудочной железе и их повышенной чувствительностью. Результатом нетерпимой боли может стать потеря сознания.

Во время приступа важно соблюдать правильную последовательность действий:
- больному обеспечивают полный покой и строгий постельный режим — в положении лежа приток крови к воспаленному органу снижается, боль постепенно уменьшается;
- прием любой пищи категорически запрещен, «голодная» диета продолжается не меньше 72 часов для создания полного покоя железе; голодание останавливает синтез ферментов, что предотвращает усиление воспалительных реакций;
- холодный компресс (резиновая грелка с холодной водой, а не чистый лед) на эпигастральную зону помогает купировать боль, снять шоковое состояние, уменьшить отечность и воспаление.
В домашних условиях, до приезда бригады скорой помощи, больному можно принять спазмолитики — Но-шпу, Дюспаталин. Ферментные препараты строго запрещены — их прием усугубляет состояние, провоцируя дистрофические изменения органа.
Заниматься лечением хронического панкреатита в домашних условиях нельзя, даже если после проведенных манипуляций боль прошла и самочувствие улучшилось. При возникновении приступа комплексное обследование необходимо, иначе прогноз на выживание может быть крайне неблагоприятным. Лица с подтвержденным хроническим панкреатитом должны помнить, при внезапно начавшемся рецидиве главное правило первой помощи — холод, голод, покой.
Диета как составная часть терапии
Эффективное лечение хронического панкреатита невозможно без организации диетического питания. Диета с учетом регулярного соблюдения позволяет приостановить дегенеративные процессы и снизить вероятность рецидивов. Рацион питания меняется, исходя из стадий болезни. В первые 48–72 часа от момента обострения пища под запретом, больному назначают парентеральное питание в виде капельниц с раствором глюкозы. Для подавления жажды разрешено употреблять 1% содовый раствор.
Рацион обогащают витаминными напитками на 4-е сутки, к употреблению разрешены сладкие фруктовые соки, отвар из ягод шиповника, морс из клюквы. Спустя 5 дней больной может кушать пищу с растительным и молочным белком. На 6–7 день вводят углеводистые продукты и жиры (в ограниченном объеме). Весь суточный рацион разбивают на 7–8 небольших порций. Пища подается в теплом (60–65 °C) и тщательно протертом виде.
Рацион больных с хроническим воспалением поджелудочной может включать:
- нежирные супы на вторичном бульоне с овощами, крупами и макаронами, разрешены сладкие молочные супы;
- вторые блюда в виде паровых мясных и рыбных котлет, зраз, тефтелей, омлетов из куриных яиц;
- злаковую пищу в виде каш, черствого белого хлеба, сухариков;
- молочные продукты — сливочное масло (не более 20 г в сутки), пастеризованное молоко с жидкостью 1,5–2,5%, ряженка, нежирный творог;
- овощи и фрукты в свежем и прошедшем термическую обработку виде — морковь, яблоки, тыква, свекла;
- напитки — слабый чай с добавлением молока, кисель, компот;
- специализированные смеси с повышенным содержанием белка и витаминов.
Важно избегать переедания — оптимально потреблять до 2,5 кг еды, включая жидкость, за сутки. Соблюдая рекомендации по диетическому питанию, можно значительно повысить положительный эффект от комплексной терапии.
Народная медицина
Лечение хронического панкреатита народными методами допускается после консультации с лечащим врачом. Рецепты должны подбираться с учетом индивидуальных особенностей больного, самочувствия и склонности к аллергическим проявлениям. Народная медицина активно применяет в лечении хронического панкреатита отвары и настои из целебных трав, соки. При регулярном приеме железа быстрее останавливается, прогноз на выздоровление повышается.
- Фитосбор для нормализации оттока желчи включает листья бессмертника, соцветия пижмы, корень одуванчика, цветы ромашки и спорыш. Все компоненты берутся в равных пропорциях (по 10 г). Смесь заливают кипятком, оставляют на 2 часа, процеживают и пьют по 100 мл спустя 30 минут после каждого приема пищи.
- Сок из листьев подорожника способствует уменьшению воспаления, снятию отечности с органа, ускоряет регенерацию паринхемы. Для лечения нужно на протяжении месяца пить по 10 мл свежеотжатого сока до еды. После 2-х месячного перерыва курс сокотерапии повторяют.
- Фитосбор для устранения боли состоит из зопника, репешка, корня одуванчика, травы пустырника, сушеницы, цветов ромашки и тысячелистника. Пропорции равные. На 20 г смеси требуется 0,5 л кипятка. Заваренный настой оставляют на 8 часов, процеживают. Пьют по 100–150 мл на ночь. Возможен длительный курс — до 2-х месяцев.
Прогноз и профилактика
Прогноз при хроническом воспалении поджелудочной зависит от того, как человек относится к здоровью — соблюдает ли диету, правильно питается, избегает вредных привычек и стрессовых ситуаций. Если врачебные рекомендации соблюдены, питание организуется в рамках диеты, прием алкоголя и никотина исключен — патология протекает легко, ремиссии длительные, а прогноз на выживаемость благоприятный. В противоположных ситуациях течение недуга прогрессирует, нарастает дистрофия железы, развиваются тяжкие последствия. Продолжительность жизни сокращается.
Профилактика хронического панкреатита сводится к соблюдению элементарных правил:
- отказ (или сведение к минимуму) от спиртного, табакокурения;
- правильное питание с ограничением в животных жирах и углеводистой пище;
- соблюдение режима питания и распорядка дня;
- адекватный питьевой режим;
- достаточное поступление витаминов в организм с учетом возрастных особенностей, пола и характера трудовой деятельности.
Немаловажную роль в профилактике хронического панкреатита занимают медицинские профосмотры. Ежегодное обследование позволяет своевременно выявить признаки неблагополучия в ЖКТ, включая поджелудочную железу. Лица с подтвержденным хроническим панкреатитом обязаны строго придерживаться предписаний гастроэнтеролога, не менее 2-х раз за год проходить комплексное обследование. Прогнозы на выздоровление с пожизненной ремиссией повышаются при организации санаторно-курортного лечения.



В нашем регионе (КЧР) врачи как-то одновременно ослепли. В нашем городе они видят на узи норму поджелудочной железы, через некоторое время — липоматоз, а ещё через некоторое — снова норму, а через ещё какое-то время снова — липоматоз. Едем в соседний город — в соседнем городе два разных врача видят на узи — норму поджелудочной железы. Периодические боли бывают и бывает что отдают в спину, — едем в соседний край,- в соседнем крае — норма поджелудочной. Хорошо что норма на анализах, тогда что-же периодически ноет? Одни смотрят на анализы и говорят — вот тебе антибиотики и др. лекарства; другие смотрят на те же анализы и говорят — ни вкоем случае нельзя никаких антибиотиков.
Встреченные мною врачи учились на разных планетах, или у них некачественное диагностическое оборудование? Простой вопрос — что происходит? На врачей что-то ослепляюще-влияет? Или кто-то принципиально подделывает анализы, или пробует новую тактику изведения людей? Блуждаю по врачам 4 года, замучался. Пока нет точного и подтверждённого диагноза — небуду выполнять ниодного назначения. Как можно вылечиться, без профессионального выяснения причины — непонимаю.