Как болит поджелудочная железа у человека
Поджелудочная железа (панкреас) — это важный орган ЖКТ, который отвечает за выделение пищеварительных ферментов и регуляцию углеводного обмена в организме. Патологии этого важного пищеварительного и эндокринного органа имеют характерные признаки, которые проявляются в локализации, характере болевого синдрома и сопутствующих симптомах. Однако пациенты, которые не знают, какие функции выполняет поджелудочная железа, где находится и как болит этот орган, могут не распознать тревожных симптомов и не обратиться к врачу вовремя.
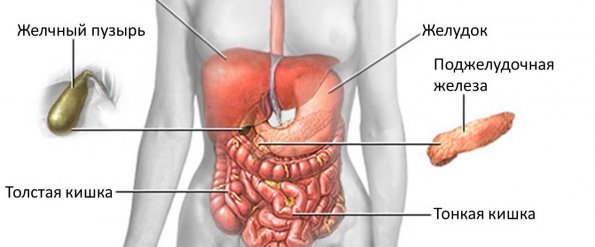
Что такое поджелудочная железа
Поджелудочная железа (ПЖЖ) является внутренним органом пищеварительной и эндокринной систем, который состоит из двух частей: внешнесекреторной (экзокринной) и внутрисекреторной (эндокринной).
Внешнесекреторная часть железы представлена клетками, вырабатывающими панкреатический сок (ацинусами) и разветвленной системой протоков, которая обеспечивает отток пищеварительного сока от ацинусов и его доставку в кишечник. Мелкие протоки ПЖЖ сливаются в более крупные, которые затем впадают в главный (вирсунгов) проток.
Система поджелудочных протоков тесно связывает железу с желчевыводящими путями и 12-перстной кишкой. Такая анатомическая структура обуславливает тот факт, что более 30% патологий ПЖЖ являются вторичными и развиваются по причине болезней близлежащих органов.
Внутрисекреторная часть железы существенно уступает экзокринной в размерах: ее масса составляет не более 2% от всей массы органа. Эта часть представляет собой небольшие островки эндокринной ткани (островки Лангерганса), которые окружены внешнесекреторной частью ПЖЖ. Островки Лангерганса расположены преимущественно в хвостовой части органа.
Тяжелые заболевания экзокринной части железы могут задевать и островки Лангерганса: их гормональная функция может нарушаться при сильном воспалении основной массы паренхимы ПЖЖ или наличии крупного ракового новообразования.
Функции органа
В соответствии со структурой железа имеет две функции: экзокринную и эндокринную.
Ежедневно экзокринные клетки органа вырабатывают 0,5-1 л панкреатического сока, который состоит из воды, кислых солей и пищеварительных ферментов, которые расщепляют поступающие нутриенты перед их доставкой в кишечник.
Вещества, вырабатываемые ацинусами, являются неактивными проферментами, что исключает поражение самой секретирующей ткани. При попадании пищи в 12-перстную кишку запускается несколько биохимических реакций, которые приводят к активации панкреатических ферментов.
Стимуляция ферментативной функции ПЖЖ происходит при взаимодействии желудка и кишечника. Желудочный сок, который содержит соляную кислоту, попадает в тонкую кишку и стимулирует выработку холецистокинина и секретина, которые активизируют деятельность ацинусов.
Внешнесекреторная часть железы выделяет следующие ферменты:
- Амилазу. Этот фермент разлагает сложные углеводы до легкоусвояемых дисахаридов и олигосахаридов.
- Липазу (холестеринэстеразу, фосфолипазу А и липазу). Липазы расщепляют жиры, которые были предварительно обработаны желчными кислотами. Желчь активирует первые два фермента и ингибирует действие третьего, но панкреатический сок содержит колипазу, которая сохраняет структуру липазы.
- Протеазу (трипсин, химотрипсин, эластазу, карбокси- и аминопептидазу). Протеазы участвуют в переваривании белковых соединений. Они расщепляют пептидные связи протеинов и отделяют от них аминокислоты.
Панкреатический сок имеет щелочной pH, что позволяет ему нейтрализовать действие желудочного сока при переваривании углеводистой пищи.
Экзокринная функция регулируется нервной системой, которая привязывает интенсивность выработки панкреатических ферментов к режиму питания. Состав сока зависит от соотношения белков, жиров и углеводов в составе пищи.
Островки Лангерганса (эндокринная часть ПЖЖ) состоят из 5 видов клеток, каждый из которых вырабатывает собственный гормон:
- Альфа-клетки. Эти клетки вырабатывают гормон глюкагон, который повышает уровень сахара в крови при физической нагрузке, т. е. воздействует противоположно инсулину. Также эта часть островков Лангерганса играет важную роль в профилактике жирового гепатоза. Доля альфа-клеток составляет до 20% массы эндокринной части ПЖЖ.
- Бета-клетки. Они отвечают за выработку инсулина и регулируют углеводный и жировой обмен. При участии этого гормона ткани организма накапливают глюкозу, снижая ее содержание в крови. Бета-клетки являются наиболее весомой частью внутрисекреторной части органа: их доля составляет до 80% массы эндокринных островков.
- Дельта-клетки. Клетки этого типа вырабатывают гормон соматостатин, который тормозит деятельность нескольких эндокринных желез, в т. ч. и поджелудочной. Этот гормон вырабатывается также в главном регулирующем органе эндокринной системы — гипоталамусе. Доля дельта-клеток во внутрисекреторной части ПЖЖ не превышает 10%.
- ПП-клетки. Они отвечают за секрецию панкреатического полипептида (ПП), который тормозит продукцию ферментов самой железы и стимулирует выработку желудочного сока. Доля ПП-клеток составляет до 5% массы эндокринной части органа.
- Эпсилон-клетки. Клетки эпсилон-типа, доля которых составляет менее 1% массы эндокринных островков, вырабатывают т. н. «гормон голода» грелин, который стимулирует аппетит.
Разрушение альфа— и бета-клеток приводит к тяжелым последствиям для организма, т. к. гормоны, регулирующие углеводный обмен, вырабатываются только в поджелудочной железе.
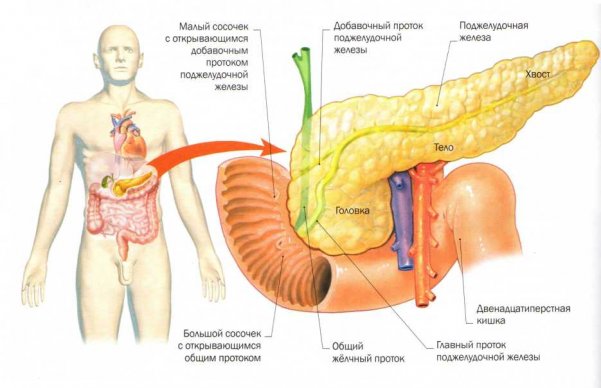
Где находится поджелудочная у человека
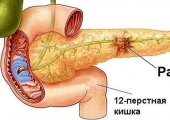
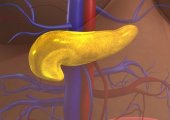
Поджелудочная железа расположена в брюшной полости на уровне первых поясничных позвонков (у новорожденных — на уровне последних грудных). В горизонтальном положении тела она находится под желудком, что обуславливает ее название. Орган вплотную примыкает к 12-перстной кишке, желудку (отделен от него лишь сальниковой сумкой), аорте и крупным внутрибрюшным сосудам (нижней полой и левой почечной венам).
ПЖЖ состоит из трех частей:
- Головки. Головка поджелудочной железы охватывается 12-перстной кишкой, которая образует подобие подковы вокруг этой части органа. Головка отделена от тела бороздкой, в которой находится воротная вена.
- Тела. Передняя поверхность тела железы находится возле задней стенки желудка, задняя — прилегает к внутрибрюшной аорте и поясничным позвонкам. Нижняя часть тела ПЖЖ располагается чуть ниже корня ободочной кишки.
- Хвоста. Хвост органа, имеющий форму конуса, заходит в левое подреберье и доходит до селезенки.
Размеры поджелудочной железы
Размеры ПЖЖ варьируются в зависимости от возраста человека. У новорожденных детей длина этого важного пищеварительного органа не превышает 5 см, а вес — 3. К 1 году ребенка длина железы достигает 7 см, к 10 годам — 15 см. Окончательные размеры и вес ПЖЖ приобретает только в 16 лет.
Длина железы у взрослого составляет 15–23 см, а вес — 70–80 г. Ширина головки железы начинается от 5 см, толщина находится в пределах 1,5-3 см, а длина составляет до 3,2 см.
Тело является наиболее длинной частью органа, но не самой широкой: ширина тела ПЖЖ составляет от 1,75 до 2,5 см.
Ширина хвоста железы не превышает 1,5 см, а длина — 3-3,5 см.
Отклонения от нормальных размеров ПЖЖ допустимы только в небольших пределах и при отсутствии признаков патологий в результатах лабораторной диагностики.
Как болит орган
Специфика болевого синдрома зависит от локализации поражения железы, его вида (диагноза) и наличия сопутствующих или первичных патологий, которые вызывают заболевание панкреаса.
Поражение головки железы сопровождается болью и дискомфортом «под ложечкой» (в средней части живота) или правом подреберье. Несмотря на преимущественно левостороннее расположение органа, локальное воспаление или новообразование головки может вызвать боль справа. При поражении тела боль отчетливо ощущается слева от срединной линии, а при болезни хвостовой части — слева от пупка.

Воспаление всей железы проявляется разлитой опоясывающей болью в верхней части живота.
Характер боли и время ее появления могут быть следующими:
- резкая режущая или интенсивная ноющая, не зависящая от приема пищи (при остром воспалении железы);
- ноющая, возникающая после приема пищи, стихающая при наклоне вперед (при хроническом воспалении, кистах, опухолях);
- усиливающаяся в конце приема пищи (при закупорке протоков и повышении внутрипротокового давления);
- любой характер дискомфорта, сопровождается ночными болями (поражение 12-перстной кишки, осложнившееся болезнью ПЖЖ);
- панкреатическая колика (при камнях в ПЖЖ).
При атрофии функциональной ткани железы и прогрессировании ферментативной недостаточности выраженности болевого синдрома стихает. Тупая ноющая боль заменяется коликообразной, не имеющей точной локализации.
Боль в области железы может отдавать во многие части тела: при патологиях ПЖЖ может заболеть левая половина грудины, загрудинная и эпигастральная области, левая рука и лопатка, поясница и даже нижняя челюсть. В некоторых случаях болевой синдром ощущается сразу во всей брюшной полости.
Определить причину болей без консультации врача и дополнительных исследований сложно. Патологии поджелудочной нередко принимаются за обострение хронических патологий сердца, почек и спины и не диагностируются вовремя.
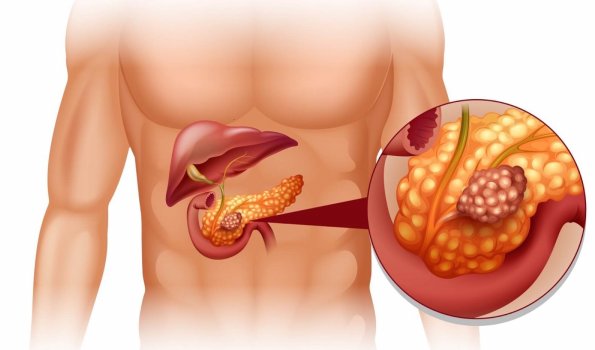
Какие могут быть заболевания
К заболеваниям поджелудочной относятся следующие патологии:
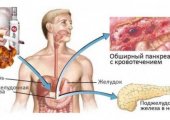
- Острый панкреатит. Воспаление ПЖЖ является наиболее частой болезнью этого органа. Оно сопровождается болью, диареей, распирающим чувством под ребрами, тошнотой и другими симптомами. Болевой синдром при остром воспалении плохо поддается воздействию спазмолитиков и обезболивающих препаратов.
- Хроническое воспаление железы. При хроническом процессе боль является менее интенсивной и возникает при переедании, употреблении спиртных напитков, жирной и раздражающей железу пищи.
- Ферментативная недостаточность. Дефицит ферментов может быть врожденным или приобретенным (например, при хроническом панкреатите). Патология проявляется изменением цвета и количества стула, потемнением мочи, тошнотой, чувством избыточного наполнения желудка, потерей массы тела и симптомами недостаточности белков и микроэлементов.
- Камни в ПЖЖ. Кальцинаты в тканях железы образуются преимущественно при алкогольном поражении органа, паратиреоидите и отягощенном семейном анамнезе. Жгучие боли в верхней части живота, характерные для этой патологии, сопровождаются тошнотой, рвотой с желчью, повышением жирности кала, повышенным слюноотделением и др.
- Кисты и свищи. Жидкостные образования, ограниченные капсулой, могут протекать бессимптомно (при небольших размерах кисты) или проявляться признаками ферментативной недостаточности, желтухой, болями в левом подреберье и эпигастрии, тошнотой и рвотой (при компрессии 12-перстной кишки). Свищи возникают в результате спонтанного разрыва кисты, острого деструктивного панкреатита или ушиба железы.
- Доброкачественные неоплазии. Гипертрофия жировой, железистой или соединительнотканной части железы может в течение длительного времени не проявляться никакими симптомами. При больших размерах доброкачественных опухолей появляется желтуха, вызванная сдавливанием желчных протоков, и кишечная непроходимость. Увеличение объема железистых тканей может вызвать приступы усиленного сердцебиения, тремор рук и частичный паралич конечностей.
- Рак железы. Злокачественные заболевания характеризуются нарушениями пищеварения (потерей аппетита, болями в подреберье, изменением окраски мочи и кала) и общей симптоматикой (слабостью, стремительным похудением). При опухолях эндокринной части железы проявляются симптомы гормонального дисбаланса.
- Сахарный диабет 1 типа. Аутоиммунное поражение бета-клеток островков Лангерганса приводит к снижению выработки инсулина и невозможности потребления глюкозы инсулинозависимыми тканями организма. Сахарный диабет проявляется частыми мочеиспусканиями, сильной жаждой и повышением аппетита. При отсутствии введения искусственного инсулина возникают тяжелые осложнения (диабетическая слепота, поражение почек, полинейропатия, кома).
За исключением острого панкреатита (его симптомы у женщин наблюдаются реже, чем у мужчин), заболевания ПЖЖ с одинаковой частотой развиваются у пациентов разного пола.
К кому обратиться
Постановкой диагноза и лечением заболеваний поджелудочной железы занимается гастроэнтеролог. При доброкачественных и злокачественных образованиях необходима консультация онколога и хирурга, а при патологиях внутрисекреторной части железы — эндокринолога.
Диагностика
В диагностике заболеваний ПЖЖ применяются следующие методы:
- Внешний осмотр, опрос пациента и сбор анамнеза. Первичный диагноз может быть установлен на основании характерных симптомов (болей в левом подреберье и эпигастральной области, тошноты, диареи, потемнения мочи) и результатов внешнего осмотра (желтушность и бледность кожи, боли при прощупывании железы).
- Аппаратные методы исследования. Определить размеры и структуру составляющих железы, а также уточнить наличие сопутствующих патологий ЖКТ можно с помощью ультразвуковой диагностики, компьютерной и магнитно-резонансной томографии, рентгенографии и дуоденографии, контрастного исследования протоков (ЭРХПГ) и фиброэзофагогастродуоденоскопии (ФГДС). При обнаружении опухоли проводится биопсия и гистологическое исследование, уточняющее степень злокачественности неоплазии.
- Лабораторная диагностика. Анализы крови, мочи и кала позволяют установить концентрацию глюкозы, панкреатических ферментов, инсулина и общего белка (маркера воспалительных процессов в организме).
- Нагрузочные тесты. Функциональные (нагрузочные) тесты показывают качество переваривания пищи и секреторную активность поджелудочной. Наиболее распространенными нагрузочными методами являются секретин-холецистокининовый тест, солянокислая проба, тест Лунда, исследование с введением парааминобензойной кислоты и дыхательный тест.
Методы терапии
В зависимости от диагноза лечение поджелудочной железы может включать следующие виды препаратов:
- спазмолитики;
- ферменты;
- средства, снижающие секрецию соляной кислоты и нейтрализующие ее действие (антациды);
- препараты для стимуляции и угнетения функции железы;
- противоотечные (антигистаминные) средства;
- инсулин и др.
При остром панкреатите необходимо стационарное лечение. Для предотвращения потери веса и обезвоживания пациенту внутривенно вводят питательные вещества и физиологический раствор. Необходимые медикаменты принимаются парентерально (в первые 3–4 суток) или перорально.
Злокачественные и крупные доброкачественные новообразования, кисты, свищи, тяжелые травматические поражения, некоторые паразитарные и воспалительные болезни органа являются показаниями к оперативному вмешательству.
Роль питания в лечении
Диетотерапия является важной частью лечебного курса при воспалениях и других заболеваниях поджелудочной железы. Чтобы повысить эффективность лечения, необходимо соблюдать следующие правила:
- Не переедать. Калорийность дневного рациона не должна существенно превышать норму, соответствующую возрасту и физической активности пациента. Суточную норму пищи необходимо разделить на 5–6 приемов.
- Придерживаться правил раздельного питания. Количественное соотношение вырабатываемых ферментов и кислотно-щелочной баланс панкреатического сока зависит от качественного состава употребляемой пищи. Чтобы облегчить работу поджелудочной, на время лечения следует перейти на раздельное питание и избегать одновременного употребления белковой и углеводной пищи.
- Отказаться от продуктов, которые негативно влияют на поджелудочную. Рекомендуемой диетой при заболевания ПЖЖ является стол №5 по Певзнеру.

К запрещенным продуктам при болезнях железы относятся:
- холодец, мясные и рыбные бульоны;
- любая жирная пища (в т. ч. красная рыба и мясо высокой жирности);
- консервы;
- маринады, соленья, соусы, специи;
- копчености;
- жареные блюда;
- некоторые овощи (помидоры, редис, баклажаны);
- мороженое (пломбир);
- кондитерские изделия;
- кислые морсы и соки;
- спиртные, газированные и кофеиносодержащие напитки.
Соблюдение щадящей диеты при хроническом панкреатите снижает риск рецидива болезни.